Desde hace más de cuatro décadas los sistemas de clasificación de los trastornos mentales se rigen por el Manual Diagnóstico y Estadístico de Trastornos Mentales (DSM), desarrollado por los Estados Unidos, y en la Clasificación Internacional de Enfermedades (CIE), creada por la Organización Mundial de la Salud (OMS). Este modelo, que antaño logró homogeneizar el diagnóstico en salud mental, se encuentra para muchos agotado y actualmente se propone un nuevo paradigma de investigación basado en la neurociencia y la investigación traslacional, denominado Research Domain Criteria (RDoC), con el fin de sentar las bases para un nuevo sistema de diagnóstico y clasificación de los trastornos mentales.
El diagnóstico de un trastorno mental se realiza conforme a una serie de criterios que incluyen la presencia de síntomas específicos, su duración y cómo afectan el funcionamiento diario de un individuo. Estos criterios y la recopilación de síntomas se encuentran en el Manual Diagnóstico y Estadístico de Trastornos Mentales (DSM), desarrollado por los Estados Unidos, y en la Clasificación Internacional de Enfermedades (CIE), creada por la Organización Mundial de la Salud (OMS).
El diagnóstico y la clasificación de los trastornos mentales tienen una larga historia que se remonta a Hipócrates, Aristóteles y Galeno. En diferentes momentos, se enfocó más en aspectos biológicos (“somáticos” diríase en siglos anteriores) o en aspectos psicológicos (llamados “psíquicos” o vivenciales en el pasado). Sin embargo, a lo largo de esta historia, un elemento común ha sido que el diagnóstico se basa en el reporte subjetivo de los pacientes y en la observación clínica, es decir, en la semiología. Una dificultad fundamental en la psicopatología es la falta de biomarcadores confiables o de medidas de comportamiento, bioquímicas o de imágenes, que permitan confirmar un diagnóstico “mental”.
El diagnóstico de un trastorno mental se realiza conforme a una serie de criterios que incluyen la presencia de síntomas específicos, su duración y cómo afectan el funcionamiento diario de un individuo.
Antes de la creación del DSM y la CIE en el siglo XX, la clasificación y el diagnóstico de las “enfermedades mentales” eran heterogéneos y variaban de un país a otro y de una escuela psiquiátrica a otra (por ejemplo, la francesa versus la alemana, lo somático versus lo psíquico). Específicamente, la aparición del DSM-III en 1980 marcó un hito en la historia de la psicopatología y la salud mental. Las versiones anteriores, DSM-I, DSM-II y CIE-6, proponían criterios diagnósticos basados en la teoría psicoanalítica junto con posibles mecanismos psicológicos vagamente definidos:
“La ‘ansiedad’ en los trastornos psiconeuróticos es una señal de peligro sentida y percibida por la parte consciente de la personalidad. Se produce por una amenaza desde el interior de la personalidad (por ejemplo, emociones reprimidas sobrecargadas, incluidos impulsos agresivos como la hostilidad y el resentimiento), con o sin estímulo de situaciones externas como la pérdida de amor, la pérdida de prestigio o la amenaza de daño”. (Asociación Estadounidense de Psiquiatría, 1952, DSM-I).
En aquel entonces, se asumían premisas sólidas sobre la naturaleza “mental” de los trastornos mentales. Era la época de la psiquiatría enamorada de la mente en la que se le daba la espalda al cerebro. Sin embargo, este sistema de clasificación de los trastornos mentales carecía principalmente de validez, confiabilidad, y tenía un componente interpretativo subjetivo muy marcado. Esto significaba que diferentes profesionales podrían realizar distintos diagnósticos para el mismo paciente debido a que podían tener diversas interpretaciones de las causas subyacentes, como la represión o la introyección.
El DSM-III y la CIE-6 en la década de 1980 establecieron la estandarización mundial del diagnóstico y la clasificación de los “trastornos mentales”. Los problemas de las versiones anteriores, el desarrollo de nuevos psicofármacos (como el litio, la fluoxetina, las benzodiacepinas y varios neurolépticos, entre otros) y la creciente desconfianza en el psicoanálisis freudiano condujeron a un nuevo paradigma basado en criterios empíricos, descriptivos y “ateóricos” (agnósticos). En otras palabras, retomando la iniciativa del psiquiatra alemán Emil Kraepelin a fines del siglo XIX, la clasificación de los trastornos mentales se basó en los síntomas observables y su evolución a lo largo del tiempo, sin asumir causas ni mecanismos etiopatónicos. El diagnóstico según estos criterios implica un proceso sistemático en el que: 1) se identifican uno o más síntomas centrales y de 3 a 5 síntomas adicionales necesarios según el trastorno en cuestión; 2) se determina si la duración del cuadro clínico cumple con el tiempo mínimo esperado; 3) se realiza un diagnóstico diferencial y se descartan causas de origen médico; 4) se evalúa el impacto funcional en la vida del paciente. Así, por ejemplo:
Criterios Trastornos de Ansiedad Generalizada según el DSM-V (última versión):
A. Ansiedad y preocupación excesiva (anticipación aprensiva), que se produce durante más días de los que ha estado ausente durante un mínimo de seis meses, en relación con diversos sucesos o actividades (como en la actividad laboral o escolar).
B. Al individuo le es difícil controlar la preocupación.
C. La ansiedad y la preocupación se asocian a tres (o más) de los seis síntomas siguientes (y al menos algunos síntomas han estado presentes durante más días de los que han estado ausentes durante los últimos seis meses):
1. Inquietud o sensación de estar atrapado o con los nervios de punta.
2. Facilidad para fatigarse.
3. Dificultad para concentrarse o quedarse con la mente en blanco.
4. Irritabilidad.
5. Tensión muscular.
6. Problemas de sueño (dificultad para dormirse o para continuar durmiendo, o sueño inquieto e insatisfactorio).
D. La ansiedad, la preocupación o los síntomas físicos causan malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes del funcionamiento.
E. La alteración no se puede atribuir a los efectos fisiológicos de una sustancia (p. ej., una droga, un medicamento) ni a otra afección médica (p. ej., hipertiroidismo).
F. La alteración no se explica mejor por otro trastorno mental.
En este sentido, el DSM-III y sus posteriores versiones (IV de 1994 y V de 2013) consolidaron, por un lado, un sistema de clasificación de los trastornos mentales y, por el otro, un programa de investigación que fue ampliamente financiado y adoptado por organismos internacionales. Los diagnósticos mejoraron su fiabilidad, validez y utilidad clínica. El número de trastornos mentales según esta clasificación pasó de 265 en el DSM-III a 357 en el DSM-V. Al mismo tiempo, se mejoró la comunicación clínica y científica entre pares, en la medida que, por ejemplo, cuando un psiquiatra habla de “un paciente con un trastorno depresivo mayor”, un psicólogo, un médico clínico o un enfermero, pueden entender algo relativamente similar.
Lo que fue un buen inicio en 1980 comenzó a parecer insuficiente con el pasar de las décadas en la medida que las dificultades subyacentes al sistema diagnóstico no fueron resueltas. Las mejoras presentadas en cada edición del DSM no significaron genuinamente progreso científico ni clínico. Las modificaciones en las ediciones sucesivas del DSM (1980-2022) fueron acompañadas de crecientes críticas y un descontento de los profesionales de la salud mental que pueden resumirse en:
- Ciencia débil: habiendo pasado más de cuatro décadas entre las publicaciones del DSM-III y el DSM-V, con miles de publicaciones e investigaciones realizadas, su última revisión (DSM-V TR en 2022) no integra descubrimientos de la neurociencia ni contempla ningún posible mecanismo neurobiológico, fisiológico o biomarcador para el diagnóstico o el tratamiento de los trastornos mentales.
- Solapamiento de síntomas y heterogeneidad del diagnóstico: muchos trastornos mentales comparten síntomas comunes. Por ejemplo, problemas de sueño e insomnio puede ser un diagnóstico independiente (entidad clínica), un síntoma de depresión o un síntoma de trastorno de ansiedad generalizada. Al mismo tiempo, la presentación clínica de los síntomas puede ser tan diversa que 2 personas con el mismo diagnóstico tengan solo 1 ó 2 síntomas en común. Por ejemplo, estudios recientes señalan que habría más de 1000 perfiles distintos del trastorno depresivo mayor.
- : el diagnóstico de más de un trastorno mental en el mismo individuo es una regla más que una excepción. Los límites entre un trastorno y otro no siempre están bien definidos (pobre separación) o bien, podría tratarse de la manifestación de un único trastorno no conocido (pobre delimitación).
- Enfoque y naturaleza de los trastornos mentales: el DSM siempre asumió que un trastorno mental es una entidad “natural” única e independiente que “causa” los síntomas observables que presentan los pacientes. Este es el modelo dominante biomédico presente en la mayoría de las especialidades médicas. El principal problema de este paradigma implementado en la psicopatología es entender los trastornos mentales como “categorías” (el paciente o bien tiene o no tiene el trastorno mental X) y generar tratamientos específicos para trastornos específicos. En contraposición, actualmente sabemos que los síntomas son manifestaciones extremas de experiencias normales, que los trastornos mentales son mejor definidos en términos dimensionales y que los tratamientos comunes a distintos trastornos son altamente eficaces.
Esta situación condujo a que, en simultáneo al desarrollo y lanzamiento del DSM-V, el National Institute of Mental Health (NIMH) y su director Thomas Insel, anunciara que la quinta edición del DSM sería la última y que se lanzaría un nuevo paradigma de investigación con miras a desarrollar un nuevo sistema de clasificación de los trastornos mentales. El Research Domain Criteria (RDoC), Criterios de dominio de investigación, como paradigma de investigación fue propuesto en 2009 por el NIMH, con el objetivo de mejorar la comprensión de los trastornos mentales desde una perspectiva más amplia y basada en la neurociencia contemporánea.
El Research Domain Criteria (RDoC) como paradigma de investigación fue propuesto en 2009 por el NIMH, con el objetivo de mejorar la comprensión de los trastornos mentales desde una perspectiva más amplia y basada en la neurociencia contemporánea.
A diferencia del DSM, el RDoC busca trascender las categorías diagnósticas tradicionales y enfocarse en los procesos neurobiológicos subyacentes a la salud mental y la disfunción. Se trata de un marco de investigación que no pretende reemplazar al DSM, sino que apunta a generar el conocimiento científico necesario para poder realizarlo en el futuro. El RDoC reconoce que los trastornos mentales son entidades complejas que no se pueden comprender plenamente mediante categorías diagnósticas discretas. En cambio, el RDoC entiende al sujeto como un ser bio-psico-social e intenta reducir estas dimensiones en distintos dominios de la función neural y cognitiva, organizados en una matriz que intenta capturar las alteraciones en los trastornos mentales. Es una manera de integrar la neurociencia actual con cada esfera de la vida de los pacientes que puede ser afectada.
El RDoC propone una matriz de dominios de investigación, que incluyen sistemas de valencia negativa, valencia positiva, funciones cognitivas, sistemas sociales y regulatorios
El marco del RDoC se basa en varias premisas fundamentales. En primer lugar, considera que los trastornos mentales son el resultado de disfunciones en los sistemas neurales y cognitivos subyacentes. Por lo tanto, se centra en identificar los circuitos cerebrales y los mecanismos neurobiológicos específicos que pueden estar asociados con diferentes dimensiones de la salud mental. Es decir, a diferencia del DSM, se abandona una visión “descriptiva” y “estadística” de la normalidad y se tiene como objetivo comprender las causas y los mecanismos involucrados en la formación, el mantenimiento y el tratamiento de los trastornos mentales. El RDoC entiende los trastornos mentales como alteraciones o extremos del desempeño normal (sistemas neuronales y comportamientos). Capta los mecanismos inherentes al funcionamiento normal y luego determina cómo las alteraciones corresponden a la psicopatología.
El RDoC tiene como objetivo proporcionar una base científica más sólida para la comprensión y el tratamiento de los trastornos mentales, y es considerado un complemento prometedor al enfoque diagnóstico tradicional.
En segundo lugar, postula que los trastornos mentales se pueden entender mejor mediante la investigación transdiagnóstica y traslacional. En lugar de enfocarse en categorías diagnósticas específicas del DSM (por ejemplo, trastorno depresivo mayor, ansiedad generalizada, déficit de atención), busca identificar los procesos cognitivos, emocionales y sociales fundamentales que pueden ser disfuncionales en múltiples trastornos (dificultad para mantener la atención, pensamiento repetitivo negativo, insomnio, etc.). Esto permitiría una comprensión más profunda y una mayor precisión en el diagnóstico y tratamiento.
Una diferencia clave entre el RDoC y el DSM radica en su enfoque. Mientras que el DSM se basa en categorías diagnósticas y síntomas observables, el RDoC se centra en dimensiones funcionales y procesos subyacentes. El RDoC propone una matriz de dominios de investigación, que incluyen sistemas de valencia negativa, valencia positiva, funciones cognitivas, sistemas sociales y regulatorios (Ver tabla 1). Dentro de cada dominio, se identifican constructos específicos y se investigan a través de múltiples unidades de análisis, desde el nivel genético y molecular hasta la conducta observable y los autorreportes.
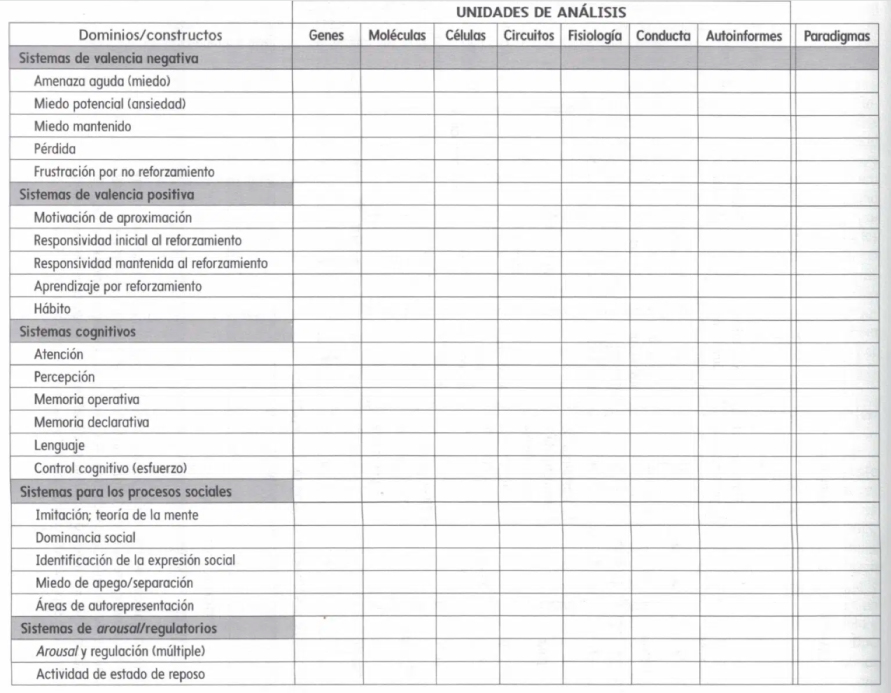
Continuando con los trastornos de ansiedad como ejemplo, podría pensarse cómo estos pueden ser entendidos desde la matriz RDoC. En pocas palabras, la ansiedad fundamentalmente afecta a los sistemas de valencia negativos, en la medida que, desde el nivel fisiológico y conductual, se muestra como aumento en la sensibilidad a la amenaza (miedo) y al miedo potencial y una dificultad para extinguir señales de amenaza, etc. En el nivel de circuitos neurales, la amígdala y la sustancia gris periacueductal se consideran centrales en el procesamiento de las amenazas, así como la corteza prefrontal ventromedial en la regulación de la respuesta de miedo y ansiedad. A nivel genético, un candidato actualmente con evidencia mixta es el transportador de serotonina (5-HTTLPR).
Por otro lado, el dominio de sistemas de valencia positiva es asimismo afectado, las personas con mayores niveles de ansiedad tienden a tomar decisiones subóptimas y con menor riesgo, evitan la incertidumbre, forman hábitos rígidos con mayor facilidad, etc. El dominio cognitivo también es afectado ya que los problemas de concentración y la hipervigilancia hacia señales de peligro son conductas típicas en poblaciones clínicas.
Por otro lado, los dominios sociales y regulatorios también son alterados en la ansiedad, ya que este tipo de población puede presentar miedos específicos hacia los otros (ej. fobia social), es más probable que no tengan pareja, presenten problemas relacionados con el sueño y un mayor nivel de activación del sistema nervioso simpático, entre otros síntomas.
Aunque el RDoC está más orientado a la investigación, también tiene implicaciones para la práctica clínica. Pretende desarrollar biomarcadores, instrumentos de medición más fiables basados en la neurociencia y la neurobiología, mapear los síntomas en el cerebro y ofrecer nuevos tratamientos basados en la filosofía de la medicina de precisión. Además, promueve diagnósticos dimensionales en lugar de categorías discretas. Respecto a sus alternativas, actualmente se desconoce el proyecto de la OMS respecto al CIE y su intención de continuar utilizando un sistema descriptivo o adaptar un paradigma similar al estadounidense. Por otro lado, un grupo internacional de científicos y clínicos también propuso en 2015 un nuevo sistema de diagnóstico dimensional basado en la evidencia científica más que en el consenso clínico, llamado Taxonomía Jerárquica de la Psicopatología (HiTOP).
El DSM-V y el CIE-11 continúan siendo la referencia diagnóstica mundial. No obstante, el RDoC tiene como objetivo proporcionar una base científica más sólida para la comprensión y el tratamiento de los trastornos mentales, y es considerado un complemento prometedor al enfoque diagnóstico tradicional. Por lo pronto, el RDoC tiene un largo camino por delante previo a poder consolidar un nuevo sistema diagnóstico que integre dominios y unidades de análisis complejos.
Rodrigo S. Fernández es licenciado en Psicología y doctor de la Universidad de Buenos Aires, investigador CIC – CONICET, Instituto de Fisiología, Biología Molecular y Neurociencias (IFIByNE)-CONICET, Facultad de Ciencias Exactas y Naturales, Universidad de Buenos Aires.
Bibliografía seleccionada
Manual diagnóstico y estadístico de los trastornos mentales (DSM), quinta edición. American Psychiatric Association (APA) Panamericana, 2014.
Frances, A. ¿Somos todos enfermos mentales? Ariel, 2014.
Kaplan & Sadock. Manual de Psiquiatría Clínica. Wolters Kluwer, 2010.
Cuthbert, B. The RDoC framework: facilitating transition from ICD/DSM to dimensional approaches that integrate neuroscience and psychopathology. World Psychiatry, 2014; 13(1): 28-35.
Insel T., Cuthbert B., Heissen R., Pine D., Sanislow C., Wang P. Research domain criteria (RDoC): toward a new classification framework for research on mental disorders. The American Journal of Psychiatry, 2010; 167(7):748-51
Fried E., Coomans F., Lorenzo-Luaces L. The 341 737 ways of qualifying for the melancholic specifier. The Lancet, 2020; 7(6):479-480.
Dillon D., Rosso I., Pechtel P., Killgore W., Rauch S., Pizzagalli D., Peril and Pleasure: An RDoC-inspired examination of threat responses and reward processing in anxiety and depression. Depression & Anxiety, 2015.
Morris S., Sanislow C., Pacheco J., Vaidyanathan U., Gordon B., Cuthbert B., Revisiting the seven pillars of RDoC. BMC Medicine, 2022; 20 (220).








